Vol.11 背骨の病気 2.脊柱管狭窄症 (5)狭窄症の治療 2回目
4.「手術」って、「悪い」「場所」を取り除くのですか。
「腰部脊柱管狭窄症」を手術で良くするためには、「腰椎」から「狭窄」を取り除くことが必要です。
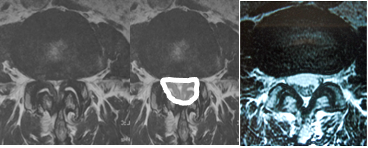
「狭窄」は脊椎が年齢を経るに従って変性(へんせい)(変形)することで発生します。「ついかんばん(椎間板)」の中の水分が減って弾力性がなくなってきます。このため、椎間板が膨らんで、となりの「せきちゅうかん(脊柱管)」を圧迫します(図11黒色矢印)。「せきつい(脊椎)」の骨もだんだんと変形し始めて脊柱管の方へ突き出してきて、脊柱管を圧迫します(図11黒色矢印)。また、脊柱管の後ろにある「じんたい(靭帯)」や「ついかんかんせつ(椎間関節)」の「骨」もぶ厚くなって脊柱管を圧迫し始めます。つまり、図11のように変化しながら、図9から図10のように脊柱管が狭くなってきます。
このような「狭窄」を取り除くには、脊柱管に面した「じんたい(靭帯)」や「ついかんかんせつ(椎間関節)」の「骨」を削り取る必要があります(図18)。図18のaは狭窄のある状態、b.は手術で削り取る範囲で、cが手術で削り取った後に脊柱管が広くなった状態です。悪い場所(神経を圧迫している靭帯や骨)
図18.a.狭窄のある脊柱管 b.白線に沿った骨や靭帯を削り取る c.脊柱管の壁(骨や靭帯)が削り取られて脊柱管が広くなる
を取り除く(削り取る)ことで神経への圧迫が緩みます(これを「じょあつじゅつ(除圧術)」と言います。神経への圧迫を除くから「除圧術」です)。ただ、このようにして削り取られる骨や靭帯が圧迫だけしている悪い場所で身体にとって要らないものかと言いますと、そうではありません。それぞれの場所は、せぼね(背骨)を支えために大事な役割を果たしていますので、たくさん削り過ぎてしまうとせぼね(背骨)はぐらぐら(不安定)になってしまいます。なので、これらを削り取る範囲はできるだけ少なく、しかし、手術の目的である神経への圧迫は十分に除去できるように、と心がけます。大事なことは、「狭窄症」の「手術」の目的は、神経が十分にゆるむ(緩む)まで(圧迫がなくなるまで)、「狭窄」になっている骨や靭帯などを切除する(削り取る)ということです。神経の圧迫をとることが最優先ですので、もし神経をゆる(緩)めるためにたくさんの骨や靭帯を削り取らなければならない場合には、せぼね(背骨)がぐらぐらになってしまわないよう(不安定にならないよう)に、これらの骨たち(せきつい:脊椎)をつないで固定すること(「固定術」)が必要になります。
5.「固定術」をするか、それとも、しないのか。
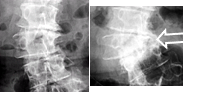
同じ「狭窄症」でも、不安定な(ぐらぐらの)「せぼね(背骨)」の場合、つまり「すべり症」や「そくわんしょう(側弯症)」を伴っている場合には、「じょあつじゅつ(除圧術)」で支えに必要な骨や靭帯を削り取ってしまうと、さらに支えが少なくなって、不安定な状態が悪化することがあります。そんな場合には、固定術も行う必要がでてきます。下図(図19)の患者さんはもともと「そくわん(側弯)」のために「ゆがんで(歪んで)」「不安定な」せぼね(背骨)の「きょうさくしょう(狭窄症)」に対して、神経を緩める「じょあつ(除圧)」した方です。「ゆがんで(歪んで)」「不安定な」せぼね(背骨)に骨や靭帯を削り取る「じょあつじゅつ(除圧術)」だけを行ったため、4年を経過すると矢印の部分がもっと「ゆがんで(歪んで)」しまい、症状が悪化してしまいました。
図19.a.手術前の側弯 b.狭窄症の除圧術後4年で矢印のように更に側弯が悪化
このような結果を避けるためにも、「除圧術」に「固定術」も併用して、更に「ゆがむ(歪む)」ことを避けた方が良いこともあります。ただ、「固定術」をしなくても、「除圧術」だけで十分改善が長持ちすることも多いので、何でもかんでも固定しなければならないということはありません。
6.「手術」は症状がひどくなってからよりも、若くて症状が軽いうちにするべきですか。
「手術」を受ける時は、手術をすることで患者さんが満足できるかどうかということを第一に考えるべきです。そのためには、手術をすることで「得」になる点(利点)と「損」になる点をきちんと整理して理解する必要があります。もちろん、手術によるリスク(危険な度合い)もあるので、その確率についても知っておく必要はありますが、やっぱり大事なことは何が「得」で何が「損」かです。
あまり症状のない(たいして困っていない)状態で手術を予防的に受けることは、「ようつい(腰椎)」について限って言うと、あまり良い考え方ではないと思います。症状がなくって、患者さんが困っているわけでなければ、手術で「得」になること(改善する症状)があまりにも少ないので、「手術をして良かった良かった」とはなりにくいですよね。いくら納得していても「将来悪くなる前に、手術して良かったよ。手術は痛かったし、しんどかったけどね。症状は良くなってないけど、予防やもんね。良かった良かった」とは、素直に喜ばないと思います。手術をするからには、「この症状があるから、私は生活がうまくできていません。この症状は改善するんでしょうか。」と考えて、「手術をしたらこの症状は良くなりますか?良くなるとすれば、どの程度くらいまででしょうか。」とお医者さんに尋ねましょう。
7.「手術」をすればどのくらい良くなりますか。
先程からの話の流れから、「手術」というのは、その目的(神経を緩める)を達成するために、ある程度、正常の骨や靭帯などのせぼね(背骨)を支えるのに必要な要素を破壊する必要のあるものです。だから、何も潰さずに目的としている「狭窄」をなくして「脊柱管」が拡大するのではなく、ある程度の要素が潰れることで(を潰すことで)、拡大させるのです。「固定術」を併用する場合も、もっと筋肉など支える要素を破壊する必要があります。
なので、「手術」で良くなると考えられる「間欠跛行」や足へ走る痛み・しびれ(「放散痛」)は改善しますが、色々なものが潰れることで、ある程度の症状は残るでしょうし、麻痺してしまった神経の回復には限度があります。じっとしていても足にあるしびれはある程度は残ると考えられます。
「手術」で症状は改善しますが、100点満点で絶対に「すっきりばっちり、何も症状は全くなくなったよ」ていう状態になると考えるよりも、80点位なら、手術した医者は「手術して良かったですね」と考えるっていう位と理解して下さい。
だから手術前の症状の程度がたいしたことない方は、できるだけ「保存的」に粘って、「こらあかん」となって手術を受けるのが理想的だと思います。
手術の効果については、骨や靭帯を削って「狭窄」を取り除いて「除圧」するのですから、ある一定以上の手術における技術は必要ですが、「神の手」のような「優れて、秀でた」「技術」は不要です。というよりも「どんな状態に対して、どういう手術方法をどこからどこまで行うか」あるいは「手術をした方が良いか、しなくても良いのか」といった判断力は「優れて、秀でた」ものである必要があります。
8.「手術」って、どのくらい怖いものですか。
昔の技術に比べれば数段進歩してきていますので、手術の安全性も増していると考えます。ただ、やはり「手術」は神経を圧迫して「狭窄」を作っている骨や靭帯を削り取って「狭窄」をなくすものです。これらの「圧迫している」「骨」や「靭帯」は軟らかい繊細なものではなく、硬いしっかりと丈夫なものです。これが神経を圧迫しながら神経と隣り合わせにあります。そして、神経は軟らかくて繊細なものです。つまり、圧迫されてフラフラになっている軟らかくて繊細な「神経」を助けるために、硬くで丈夫な「骨」や「靭帯」を削り取るのですから、「優しさ」と「大胆さ」をうまく使い分けて手術をする必要があります。だから、あまりこういったことに慣れていない施設で手術を受けることは避けた方が良いです。少し自宅から遠くて不便であっても、年間にいくつもの脊椎手術をしている施設を選ぶべきだと思います。日本脊椎脊髄病学会の指導医(5年ごとに資格の見直しがあります)で毎年ある一定以上の数の学会発表や論文をきちんとこなしている医師を選ぶべきだと思います。いわゆる、少ない世間の範囲での噂や評判は、あまり根拠のないことが多く、「当てにならない」ことが多いと思います。
きちんとした施設で、きちんとした医師の下で、きちんとした判断の下で、「手術」を受けた場合、それによる怖さ(危険度)はさほど高いものでは無いと考えています。現在、学会では手術による合併症の発生率について調査検討中です。
9.「手術」できないってことはありますか。手遅れってありますか。
麻痺が長い期間放置されていたり、麻痺の程度が激しかったりする場合、圧迫されている神経はすでに大きく潰れてしまっている可能性が高いと考えられますので、「手術」ができないというよりも「手術」による効果が期待できないということはあります。「手術」が「できるか、できないか」ということは、手術をするための「麻酔」をかけることができるかどうかということにかかってきます。よっぽどのことがない限り、「麻酔」が安全にかけられる場合、「手術」ができないということはありません。ただし、先程、申しましたように、「手術」を頑張ってしても、手遅れであったり、潰れ過ぎていて、「手術」の「効果」があまり期待できないということは良くあります。だから、あまり漫然と「保存的」にだけ治療することには問題があります。
10.「保存治療」をだらだら続けていて「手術」が手遅れになることはありませんか。
「狭窄」によって神経がダメージを受けてしまっている場合(「麻痺」になっている場合)には、「手術」を受けても「麻痺」の「回復」が期待できないこともあるので、「手遅れ」ってことになりますが、しびれや痛みのために不自由なだけの状態の場合には、少し話が違ってきます。
しびれや痛みが良くなったり悪くなったりを繰り返していることはよくあります。こういった場合、「手術」に踏み切るかどうか迷ってしまいます。
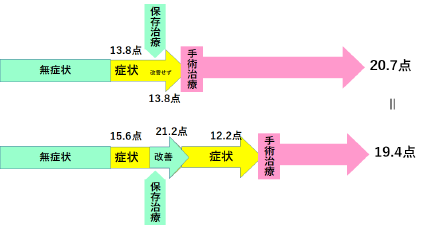
以前、「保存治療」をしても症状が良くならなかったためにすぐ「手術」を受けた患者さん(「すぐ手術例」:図20上の矢印)と「保存治療」が良く効いて症状が良くなっていたけれど、しばらくしてまた症状が悪化したので、結局は「手術」を受けた患者さん(「遅れて手術例」:図20下の矢印)の成績を比較したことがあります。
図20.上:「すぐ手術例」、下「遅れて手術例」
「保存治療」をした後にすぐ「手術」を受けた患者さん(「すぐ手術例」)と「保存治療」の後しばらく経ってから「手術」を受けた患者さん(「遅れて手術例」)を比べたわけですが、お互いの成績に差はありませんでした。図20上の矢印は「すぐ手術例」です。黄色の症状が出て平均13.8点になりました。保存治療を受けたのですが平均13.8点のままで、良くならず(改善せず)、手術を受けました。その結果が平均20.7点です。下の矢印は「遅れて手術例」です。黄色の症状(平均15.6点)が出ましたが、保存治療で平均21.2点へと改善しました。このため、手術なしで粘っていましたが、再び平均12.2点へと悪くなったので、遅れて手術を受けました。その結果は平均19.4点です。「すぐ手術例」の平均20.7点より少し低いようにみえますが、統計としては(全体としては)差はありませんでした。つまり、さっさとすぐ「手術」を受けても、しばらく「保存的に」ようすを見た後、遅れて「手術」を受けても、最終的な結果は同じということです。もちろん、何度も言いますが、「麻痺」などがある場合には手遅れはありますので、早く「手術」をするべきです。でも、そうでない場合には、あせって「手術」を受けるよりも、じっくり「保存治療」を受けながら考えて、どうしてもダメな場合に「手術」を受けても、結果は同じだということになります。「保存治療」は重要だということになります。